肺胞低換気とは「肺胞レベルの有効換気が減少し、O₂の取り込みとCO₂排出が十分に行われない状態」である(図1)。
重要なのは、肺胞換気が低下すればPaCO₂の上昇(高二酸化炭素血症)が必発となる点である。
現場ではSpO₂だけを見て安心しがちだが、酸素投与でSpO₂が保たれてもCO₂が貯留していることは少なくない。
傾眠、頭痛、朝の倦怠感、呼吸困難の訴えが変化した、呼吸数は多いが浅い、会話で息切れが増えた・・こうした所見は「換気不全のサイン」として拾う必要がある。
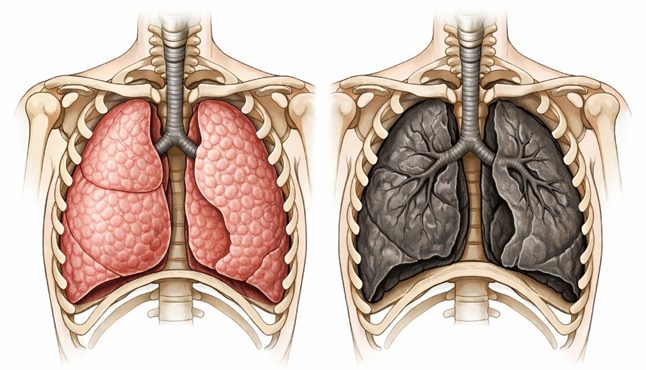
図1 左:正常換気 右:低換気
原因は大きく3系統に整理できる。
①呼吸中枢の異常(中枢性肺胞低換気)
②末梢神経・呼吸筋疾患(神経筋疾患や呼吸筋麻痺)
③死腔換気増加や一回換気量低下を招く肺・胸郭系の形態異常
呼吸リハビリの役割は、原因診断そのものではなく、換気が低下するメカニズムを評価し、介入と多職種連携によって換気を回復・維持させることである。
具体的には、姿勢、胸郭可動性、呼吸パターン(浅速呼吸、努力呼吸、補助呼吸筋の過活動)を観察し、呼吸筋疲労や分泌物貯留の有無を評価する。
介入は病態と所見に合わせて組み合わせ、換気効率の改善と呼吸仕事量の軽減を狙う(図2)。
・体位調整
端座位、前傾位、側臥位、ベッドアップなどを用い、横隔膜の運動効率、FRC(機能的残気量)、胸郭の動きやすさを確保する。
必要に応じてポジショニングで左右差のある換気・無気肺リスクにも配慮する。
・胸郭可動性へのアプローチ
胸椎伸展・回旋、肋骨の上下左右拡張の動きの改善や肩甲帯の過緊張の緩和を行い、吸気時の胸郭拡張を改善する。
・呼吸パターン再学習
浅速呼吸や努力呼吸、補助呼吸筋優位のパターンを修正し、呼気延長・ペーシング・横隔膜優位の呼吸を促す。
・呼吸筋トレーニング
MIP(Maximum Inspiratory Pressure:最大吸気圧)などの指標や臨床所見を踏まえて段階的に負荷を設定し、呼吸筋の持久性・出力低下が疑われるケースで実施する。
横隔膜、腹直筋、外腹斜筋が筋力強化の対象となる。
・気道クリアランス
ハフィング、呼気介助、必要に応じたP/EP(陽圧呼気)や体位ドレナージを用い、喀出効率を高める。
咳嗽力低下が疑われる場合は、支援手技や機器適応も含めてチームで検討する。
・早期離床・運動療法
座位保持、立位、歩行、下肢運動を実施し、筋量の低下を防ぐ。
筋量の低下は運動による酸性化を高め、換気を亢進させる。
ただし、低換気が顕著な場合は人工呼吸を用いた離床が必要となる。
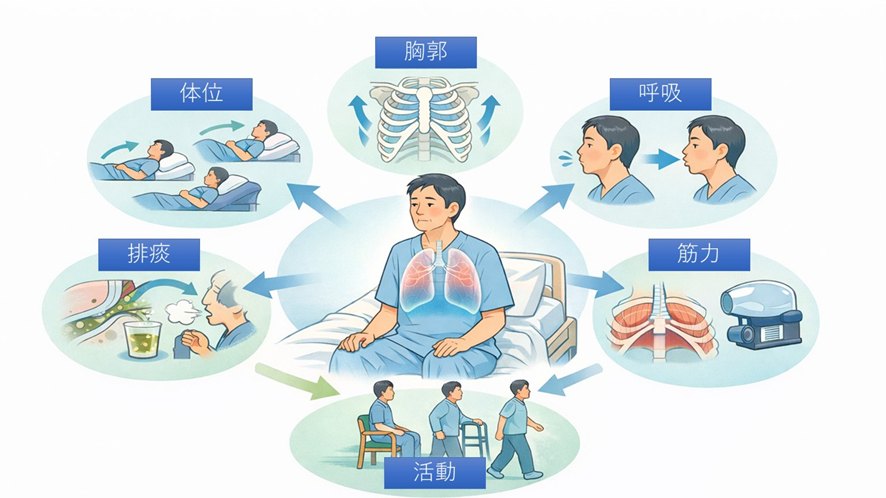
図2 肺胞低換気に対するアプローチ
肺胞低換気時のリスク管理の要点1)
・高炭酸ガス血症(PaCO₂上昇)は重篤化のサインであり、動脈血ガスや経皮CO₂モニタリングによる早期認識が不可欠である。
・SpO₂は酸素化の指標に過ぎず、低換気の評価としては不十分であり、CO₂排泄の評価が重要となる。
・酸素単独投与はCO₂貯留を助長し、病態悪化を見逃すリスクがあるため、換気改善と併せた管理が求められる。
・NPPV(BiPAP等)は低換気リスク低減に有効だが、適応判断と継続的モニタリングが前提である。
・中枢性、神経筋性、胸郭制限、肥満など原因評価がリスク管理の出発点となる。
参考文献
1)一般社団法人日本呼吸器学会.NPPV(非侵襲的陽圧換気療法)ガイドライン(改訂第2版).東京:南江堂;2015.
呼吸リハビリテーションに関して理解を深めたい方はこちらから → 記事を読む
 投稿者
投稿者
高木 綾一

株式会社WorkShift 代表取締役
国家資格キャリアコンサルタント
理学療法士
認定理学療法士(管理・運営)
呼吸療法認定士
修士(学術/MA・経営管理学/MBA)
関西医療大学保健医療学部 客員准教授
医療・介護分野の現場経験とマネジメントの専門性を活かし、リハビリテーション部門や多職種連携に関するコンサルティングを全国で展開している。
医療機関や介護事業所の立ち上げ支援、教育体制の構築、組織マネジメント支援など、実践的かつ現場に根ざした支援を強みとする。